診療・各部門
外科
Surgery
Contents
診療内容・特色
胃癌、大腸癌、肝癌、膵癌、胆管癌、胆石症、腸閉塞、鼠径ヘルニア、虫垂炎などの消化器疾患、乳癌、甲状腺癌などの乳腺・内分泌疾患、肺癌、膿胸、自然気胸等の呼吸器疾患に対し、外科的治療を6名の医師によるチーム制で行っています。6名の医師の中には外科学会専門医・指導医、消化器外科学会専門医・指導医、内視鏡外科学会技術認定医、呼吸器外科学会専門医、肝胆膵外科学会高度技能専門医がいます。当科は消化器センターと呼吸器センターにも属しており、それぞれの領域で各専門家が集い、日々ディスカッションを重ねております。個々の患者さんの病状に対応するための最適解を探り、より安全で満足度の高い手術を心がけております。
日本肝胆膵外科学会高度技能専門医修練施設(B)に認定されました
当院は、2021年6月1日より、日本肝胆膵外科学会が定める肝胆膵高度技能専門医修練施設(B)に認定されました。修練施設になるには、肝胆膵高度技能専門医または指導医が1名以上常駐していて十分な教育体制が取られている上に、年間30例以上の肝胆膵高難度手術(肝葉切除や膵切除など)を安全かつ一定以上のクオリティーで行っていると学会に認められる必要があります。肝胆膵手術は本来複雑で難度の高いものが多く、さらに個々の症例で解剖学的な変異や癌の進展状況に応じた適切な判断が求められます。こうした場面に対応できる十分な技量と適切な判断力を持つ肝胆膵外科医を育成する病院としても機能しています。
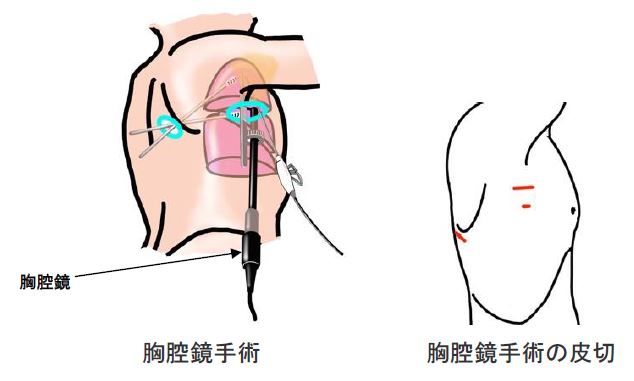
腹腔鏡と胸腔鏡
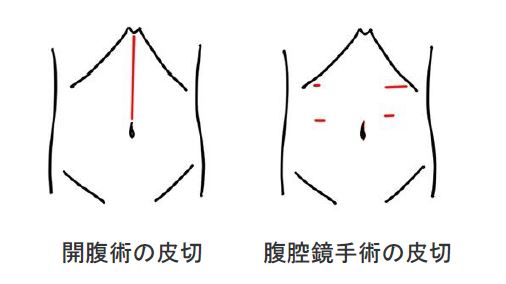
大腸癌、早期の胃癌や胆石症、虫垂炎をはじめ、表面に近い肝腫瘍、悪性ではない膵尾部腫瘍なども腹腔鏡を用いて小さな創で手術しています。腹腔鏡手術とは、おなかに複数個の小さな穴をあけ、腹腔内に二酸化炭素を送り込み、ドーム状に膨らんだ腹腔内を細い筒状のカメラで観察しながらマジックハンドのような鉗子で操作して行う手術のことです。
小さな創で手術ができるので、整容性に優れ、痛みの程度や侵襲(体へのダメージ)が低い傾向にあります。
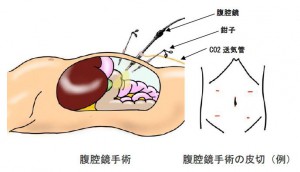
一方、胸腔鏡手術は、肺の手術の際に行います。使用するカメラは腹腔鏡手術でも使用できるものです。異なる点は、胸腔内は胸郭によってすでにドーム状となっているので、二酸化炭素を吹き込む必要がないことです。整容性に優れ、痛みの程度や侵襲が少ない傾向にあることは腹腔鏡と同様です。
手術支援ロボット「ダヴィンチXi」導入
当院は2024年3月より手術支援ロボット「ダヴィンチXi」による手術を開始しました。
ロボット支援下手術では、執刀医はサージョンコンソールという、いわばコックピットで三次元表示モニターを見ながら、手と足で3本の手術用のアームと専用カメラを操作して手術を行います。手術用のアームとカメラはサージョンコンソールより発せられた執刀医の指示にそって忠実に動きます。手術用のアームは多関節で手ブレ防止機構、モーションスケール機構がついていて従来の内視鏡手術用鉗子よりも精密で繊細かつ複雑な動きが可能となっています。また専用カメラは3Dでズーム機能もあり、
視野も広く奥行きの把握も良好です。これらを駆使することで、より安全かつ患者さんの体の負担の少ない手術が可能となります。現在我が国では呼吸器、心臓、消化器、泌尿器、婦人科、頭頸部領域で保険適応下にロボット手術が行われています。当院でも泌尿器、消化器、呼吸器領域で週3回程度行っています。
栄養サポートチーム(NST)
入院する患者さんに最良と思われる栄養療法を提供するために、医師、看護師、薬剤師、管理栄養士、臨床検査技師、言語聴覚士など多職種で構成された医療チームのことです。外科はNSTと共同して栄養管理や胃瘻、腸瘻、中心静脈栄養カテーテルポート造設を行っています。
対象疾患・症状
当科で診療することの多い病気の特徴と治療
胃がん 大腸がん 肝がん 膵がん 胆石症 そけいヘルニア 虫垂炎 肺がん 気胸 乳がん
胃がん
胃がんは現在かかる人数が全がんの中で2番目、亡くなる人数は3番目と日本人がかかりやすいがんです。
【症状】
早期では無症状で、多くは健康診断で見つかります。進行がんでは胃の痛み・不快感・違和感、胸焼け、吐き気、食欲不振などがありますが、これらは胃がん特有の症状ではなく、胃炎や胃潰瘍の場合でも起こります。
【治療】
胃がんの治療は、ごく早期のものに対しては胃カメラを用いた内視鏡的切除術が行われますが、分化度の低いものや大きなもの、やや深く浸潤したものは手術が必要になります。高度に進行した胃癌に対しては抗がん剤治療を行いますが、抗がん剤が効いて縮小した後に切除できるようになることもあります。
【手術】
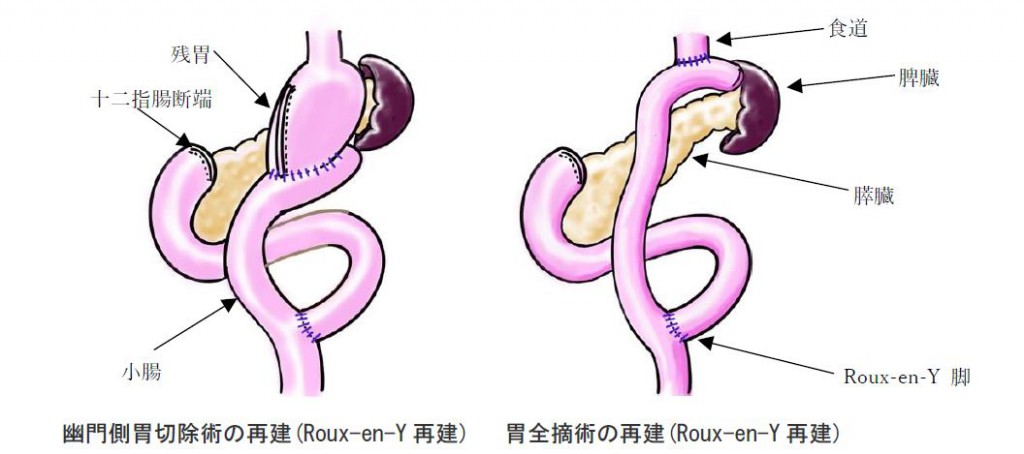
進行度Ⅰ~Ⅲ期までの患者さんが対象です。胃がんが胃の真ん中〜胃の出口寄りに発生した場合は幽門側胃切除術(胃の十二指腸側2/3-3/4切除)、胃の入口寄りに発生した場合は胃全摘術を行います。胃の周囲のリンパ節も含めて切除します。
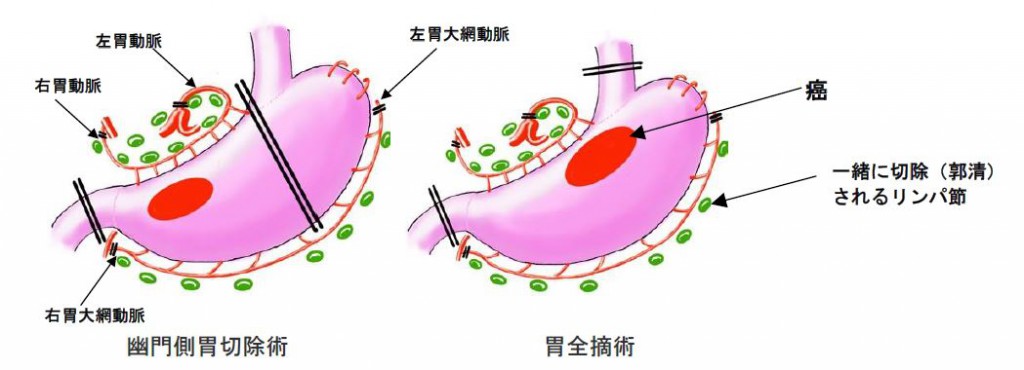
胃を取り除いた後に小腸をYの字に吻合して再建します(Roux-en-Y再建)。早期がんに対しては腹腔鏡下手術(傷の小さい手術)を積極的に行っています。
大腸がん
大腸がんにかかる人は、40歳代から増加し始め、高齢になるほど高くなります。罹患数は全がんのうち1位で、亡くなる人の数は2番目です。
【症状】
早期では無症状のことが多く、多くは健康診断で見つかります。進行した段階では血便、便柱細少、残便感、下痢と便秘の繰り返しなど、排便に関する症状などがみられるようになります。
【治療】
大腸がんの治療は、ごく早期のものは大腸カメラを用いた内視鏡的切除術が行われますが、低分化なものや大きなもの、やや深くまで浸潤しているものに対しては手術が行われます。さらに進行したものは手術ではなく、抗がん剤治療が主に行われます。ただ、治癒切除可能な肝転移や肺転移に関しましては積極的に切除を行なっております。
【手術】
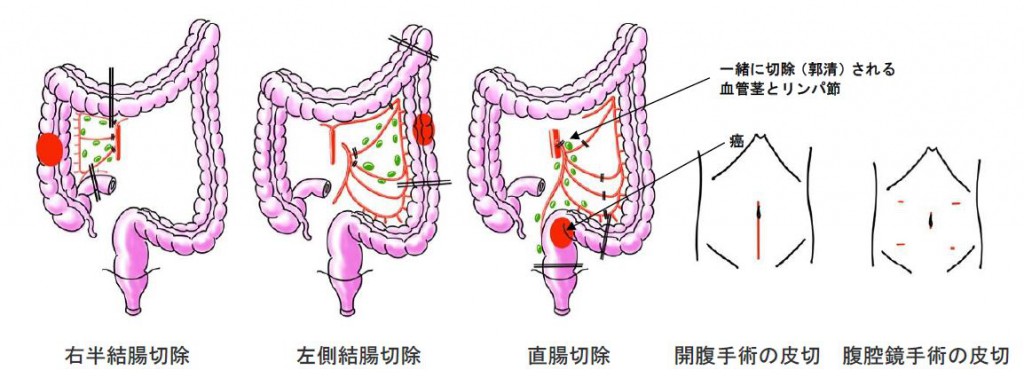
手術は主に進行度Ⅰ期~Ⅲ期が対象ですが、0期で内視鏡治療困難な場合、Ⅳ期でも転移も含めてとり切れる場合、癌による腸閉塞/出血などを来たしている場合にも手術がおこなわれます。多くの手術は腹腔鏡下で行っています。原発巣とその血管茎に沿ったリンパ節を一塊にして切除します。
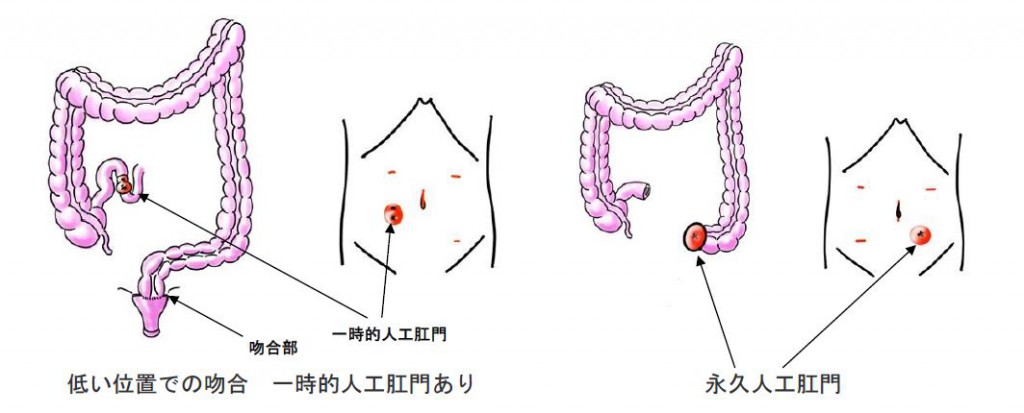
直腸癌では可能な限り肛門温存を追及しています。肛門から非常に近い部位での吻合になった場合、肛門付近でつないだ箇所がしっかりと繋がるまでの間、一時的に作成した人工肛門から便を出しておき、二期的に人工肛門を外す手術を行って再度肛門から便が排出できるようにすることもあります。肛門を温存できず、永久的な人工肛門を付けなければならなくなった場合でも、人工肛門専門の看護師等による細やかなケアが受けられます。大腸がんは肝転移、肺転移を伴っているなど進行している場合も多く、転移巣の切除も同時または異時的に行うことにより治癒切除を目指します。最新の抗がん剤治療を導入しておりますので、当初は切除不能でも抗癌剤治療後に切除可能となるケースも増えてきています。
肝がん
年齢別にみた肝がんの罹患率は、男性では45歳、女性では55歳から増加し始め、70歳代に横ばいとなります。年齢別にみた死亡率も同様な傾向にあります。原因として肝炎ウイルス(B型、C型)、アルコール性肝硬変などが言われています。近年はウイルス性肝炎の治療がすすんだおかげで肝がんになる人は減ってきていますが、その代わりに脂肪肝由来の肝がんが増えてきています。
【症状】
初期には自覚症状がほとんどありません。進行した場合に腹部のしこりや圧迫感、痛みなどが出現します。がんが破裂すると出血によりショックをきたします。
【治療】
消化器内科と連携し肝切除、血管内治療、ラジオ波など患者さんにとって最適と思われる治療を選択して行っております。
【手術】
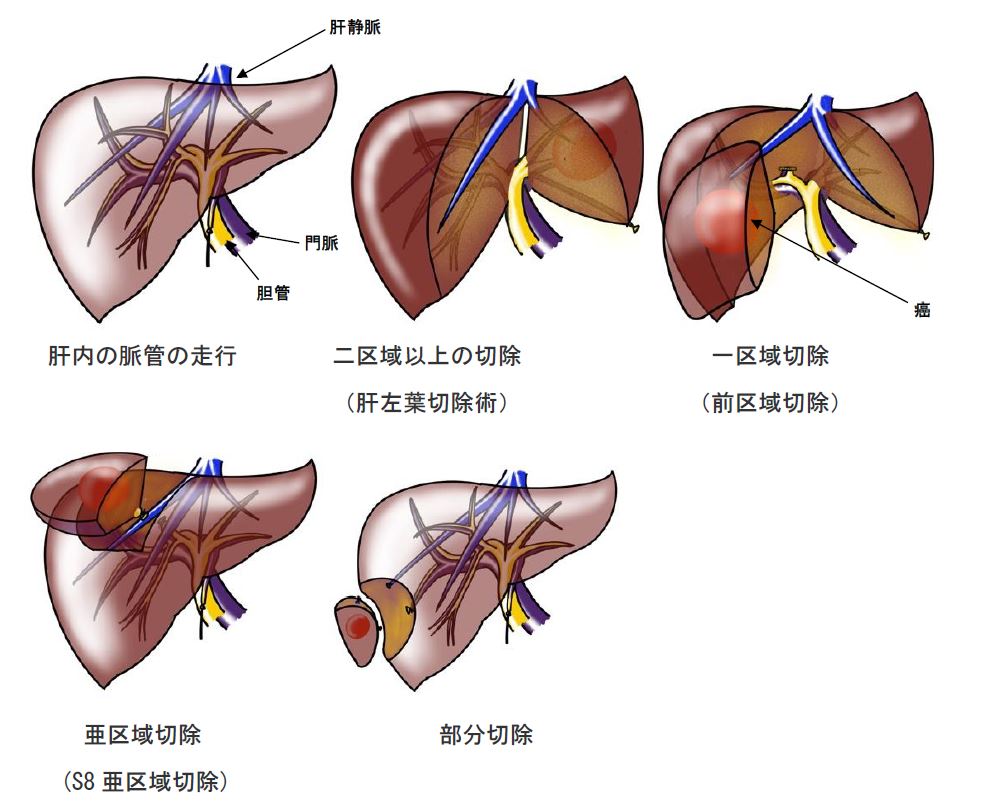
まず肝予備能(肝臓が持つ代謝能力)を評価し、どの程度のボリュームなら切除に耐えられるかを計ります。その上で癌のサイズや占拠部位によって肝右葉切除、左葉切除や中央二区域切除といった、二区域以上の切除をはじめ、前区域切除、後区域切除、内側区切除、外側区切除といった区域切除やそれをさらに細分化した亜区域切除、腫瘍の周囲をくり抜くように切除する部分切除の中から根治性が得られ、なおかつ安全な術式を選択します。肝表面付近に位置する腫瘍に対する部分切除や外側区切除の場合、腹腔鏡下での切除が選択されます。
原発性肝癌以外に、大腸がんなどからの肝転移(転移性肝がん)も積極的に切除を行っています。
膵がん
膵臓がんの罹患率は男女ともに年々増加傾向にあり、現在がん死亡数は男性で4位、女性で3位となっています。膵臓がんを起こす危険因子としては、糖尿病、慢性膵炎、肥満、喫煙などがあげられています。
【症状】
早期には無症状のことが多いです。進行してくると、黄疸や、血糖値の上昇で見つかることがあります。
【治療】
取りきれる癌の場合は手術を行うことが最も効果的です。切除範囲をはみ出す可能性がある場合は術前に抗癌剤治療を行います。手術は、膵臓がんの位置や広がりによって膵頭十二指腸切除や膵体尾部切除が行われます。肉眼的に取り切れた場合でも膵癌の場合はミクロの世界でのがん遺残(微小転移や循環腫瘍細胞など)が存在する可能性が高く、術後の抗がん剤治療が必要です。
【手術】
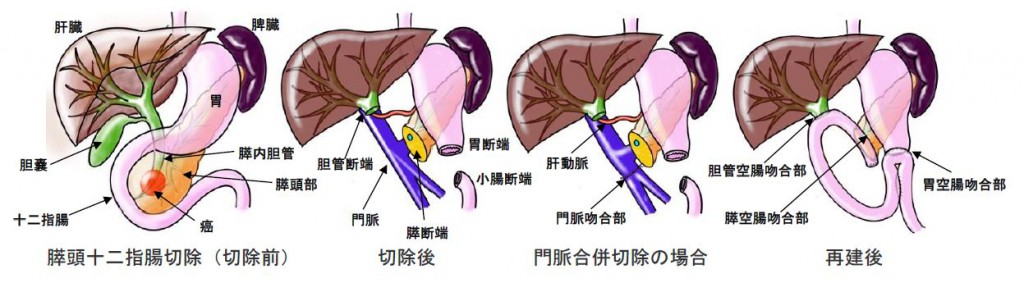
癌が膵頭部寄りに存在する場合、膵頭十二指腸切除術が行われます。
膵頭部には胆汁の通り道である胆管が走行しており、食べ物の通り道である十二指腸がぐるりと巻きついています。膵臓、胆管、小腸、胃を離断し、残すべき血管の周囲をきれいに剥がすことで膵頭部を周囲のリンパ節も含めて根こそぎ取り外すことができます。腫瘍が門脈という血管に食らいついている時はその部位の門脈を切り取ってつなぎ直す操作(門脈合併切除)が必要になります。切り離されたそれぞれの断端に関しては、小腸を引き上げて膵臓の断端と小腸の側面、胆管の断端と小腸の側面、胃の断端と小腸の側面をそれぞれつなぎ合わせることで、食べ物の通り道と胆汁、膵液の通り道を確保できます。
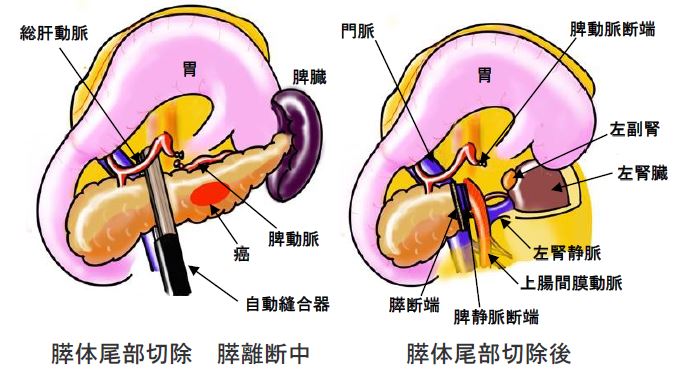
癌が膵尾部寄りに存在する場合、膵体尾部切除術が行われます。膵臓の真ん中を自動縫合器で離断し、それよりも尾部側の膵臓を取る手術です。膵尾部を栄養する血管は同時に脾臓も栄養しているため、周囲のリンパ節を含めて切除するには脾臓も一緒に切除する必要があります。また。癌が背面に向かって染み込んでいる可能性があるので、腎臓の前面の組織も同時に切除してきます。
胆石症
胆石は胆のうや胆管内にできた結晶で、胆のうにあるときは胆のう結石(けっせき)症(胆石症)、胆管にあるときは総胆管結石症、肝臓内の胆管にあるときは肝内結石症といいます。胆石により胆管が塞がれてしまうと、胆管炎を起こしたり、膵炎、黄疸になります。
【症状】
胆石が胆管を塞ぐと痛みが起こります。食後に繰り返す右上腹部の痛み、吐き気、嘔吐が起こります。胆管炎がおこると、発熱、悪寒、黄疸がでます。
【治療】
症状のある胆のう結石に対しては、腹腔鏡下胆のう摘出術がおこなわれます。総胆管結石症に対しては内視鏡的砕石術が行われますが、結石のほとんどは胆嚢で生成され、それが総胆管に落下することにより起こるので、内視鏡的砕石後には腹腔鏡下胆嚢摘出術が行われます。胆嚢の出口に石がつまって胆嚢内容を総胆管に送り出せなくなると、胆嚢炎になります。その場合も腹腔鏡下胆嚢摘出術が行われますが、強い炎症が長期間続いた場合などは組織が硬くなっており腹腔鏡手術が難しくなるので、手術の途中で開腹術に切り替える可能性が高くなります。
【手術】
腹腔鏡下胆嚢手術は、腹腔鏡下に胆嚢管と胆嚢動脈をすくってそれぞれにクリップをかけ、離断します。肝臓に張り付いている胆嚢底部を肝臓から剥離することで胆嚢を摘出します。一旦胆嚢を袋に回収してヘソの創から胆嚢を取り出します。
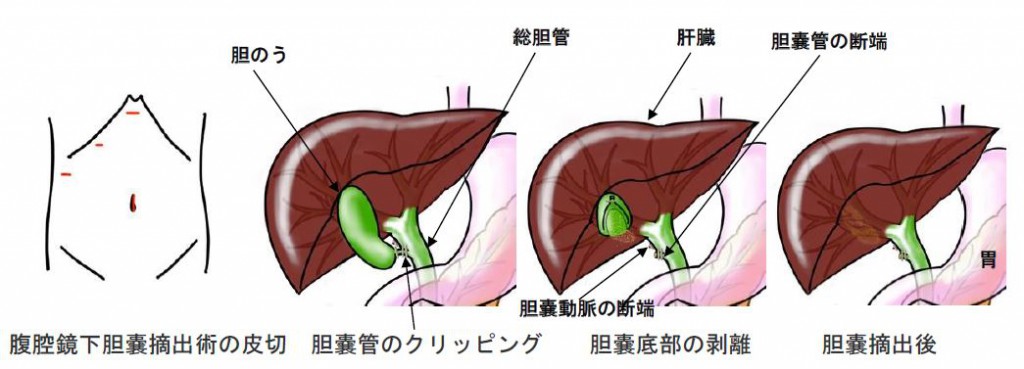
そけいヘルニア
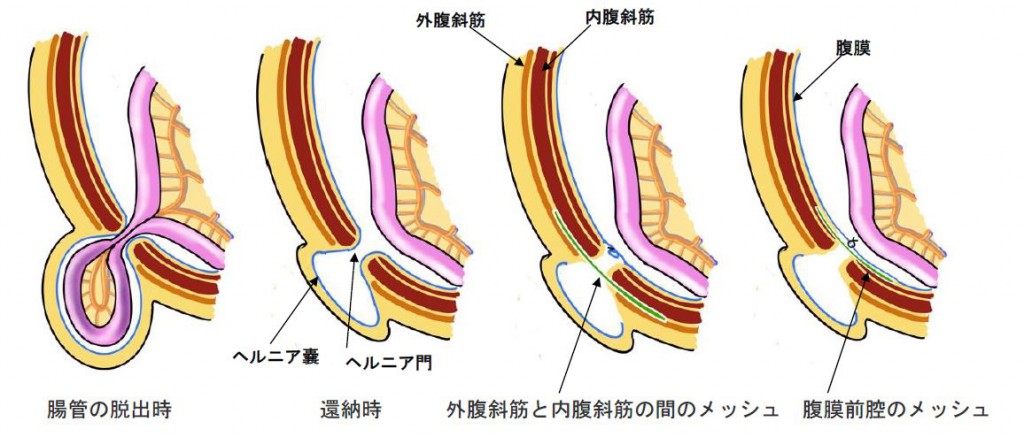
足の付け根(鼠径部)にこぶのような膨らみができて見つかります。圧迫すると「グジュグジュ」という感触とともに引っ込みますが、腹圧をかけるとまた出てきます。鼠径部の筋膜に欠損部(ヘルニア門)があり、腹膜がその筋膜欠損部から皮下に向かって突出しているために、腹圧がかかると腹腔内にあるべき腸管などがその腹膜の突出部(ヘルニア嚢)に入り込みます。腹圧を下げて突出部を圧迫すると内容が腹腔内に戻っていきます(還納)。手術をせずに治すことはできません。また、嵌まり込んだまま還納できなくなることを嵌頓と呼び、突出部が赤く腫れ上がったり、疼痛、腸閉塞による嘔吐などが起こります。還納できないまま時間が経つとヘルニア内容の血流が悪化し、壊死に陥ることもありますのでその場合は緊急手術の対象となります。
【手術】
当院では基本的に全身麻酔で手術を行っております。
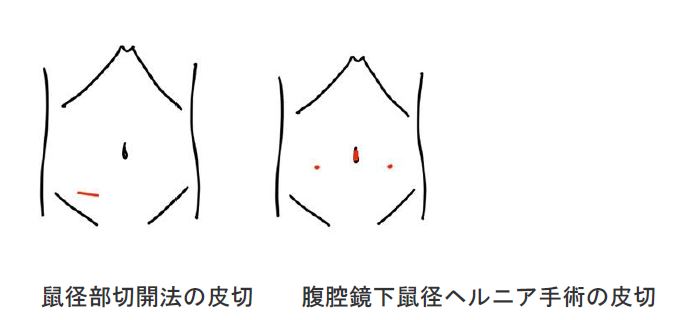
ヘルニア門を塞ぐように医療用のメッシュ(人工の丈夫な網)で筋膜を補強します。鼠径部に開けた数cmの創で手術を行う鼠径部切開法と、ヘソ、左右下腹部に小孔を開けて行う腹腔鏡下ヘルニア手術があります。鼠径部切開法ではメッシュを外腹斜筋と内腹斜筋の間に入れる場合(リヒテンシュタイン法)や腹膜前腔に入れる場合(ダイレクトクーゲル法)などがあります。腹腔鏡下で行う場合は腹膜前腔にメッシュが入ります。
虫垂炎
急性虫垂炎は、異物や糞石(便が石灰化して石のようになったもの) などにより虫垂内に閉塞が起こることで、二次的に細菌感染を起こす化膿性の炎症です。虫垂が破裂して穴が空いてしまった場合を、穿孔(せんこう) 性虫垂炎といいます。手術する時期を逃すと、腹膜炎 などの重い合併症を起こす可能性があります。
【症状】
多くの場合、みぞおち付近から徐々に右下腹部へ移動する持続的な腹痛を来します。嘔気、腹満感、発熱のほか、歩くと振動が右下腹部にひびくといった症状も出ます。ただ、高齢者ではこれらの症状があまりはっきりしないことがあります。
【治療】
虫垂炎の治療は、①手術、②抗生剤治療が主に行われます。軽症の場合には抗生物質の投与により炎症をおさえることが期待できますが腹膜炎の疑いがある場合には緊急手術が必要になります。抗生剤で一旦炎症を抑えることができても一定の周期で炎症を繰り返してしまうことが多いため、抗生剤で治療した数ヶ月後に腹腔鏡で手術を行うことで、炎症時に手術を行うよりも好条件でより安全に虫垂を切除できます。
【手術】
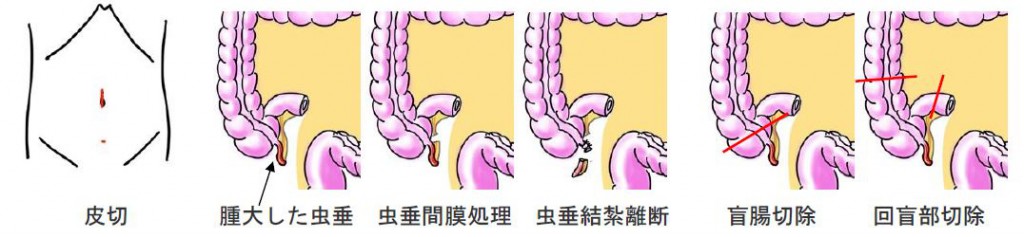
創が小さい腹腔鏡下虫垂切除術を積極的に行っています。腹腔鏡下で虫垂間膜を処理してから虫垂の根部を縛って虫垂を切除します。
虫垂根部の炎症が激しい時は盲腸切除、それでも処理できないほど強い炎症が周囲に見られる場合は回盲部切除(小腸から大腸に移行する部分の切除)が必要になることもあります。ただ、回盲部切除をしなければならないほど強い炎症がある場合でも、抗生剤で一旦炎症を鎮めることができれば、数ヶ月後に手術を行うことで、回盲部切除を回避でき、通常の腹腔鏡下虫垂切除で終わらせることができます。
肺がん
肺がんは40歳代後半から増加しはじめ高齢になるほど多くなります。
全部位の癌の中での死亡数1位です。(女性は2位)
【症状】
なかなか治りにくい咳、血痰、胸痛、喘鳴、息切れ、声のかれなどがありますが、こうした症状がない場合も多く、検診などの胸部X線検査やCT検査によって発見されます。
【治療】
呼吸器内科と連携し肺切除、抗がん剤治療、免疫治療、放射線治療など患者さんに最適と思われるものを選択して行っております。
【手術】
非小細胞肺がんのIA、IB、IIA、IIB 期、(時にIIIA期)、小細胞がんのⅠ期は手術の適応になります。がんの場所や広がりによって、肺葉の一部を切除 (区域切除)や肺葉を切除、片側の肺全てを切除する場合などがあります。当科では体への負担が少ない胸腔鏡手術を主に行っています。
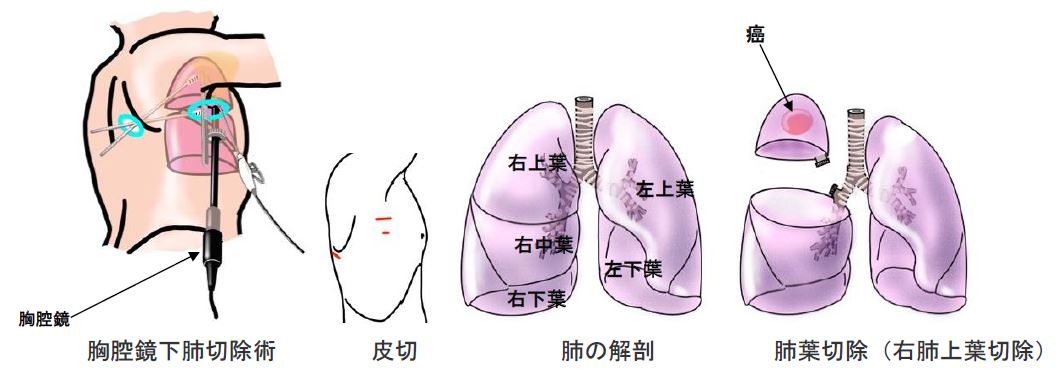
気胸
何らかの原因で肺に穴が開いて肺がしぼんでしまう病気です。
自然気胸は若い痩せ型の若い男性に多く発生し、続発性気胸は慢性閉塞性肺疾患を伴う高齢者に多く発生します。
【症状】
胸痛や呼吸困難などが起こります。
【治療】
呼吸器内科と連携し胸腔穿刺、ドレナージ、癒着療法、手術など患者さんに最適と思われる治療法を選択して行っております。
【手術】
繰り返す場合や穿刺ドレナージなどの保存的治療で治らないものなどが手術の対象になります。
体への負担が少ない胸腔鏡手術を標準的に行っています。空気漏れをしている部位を結紮する肺縫縮術や肺の一部を切り取る肺部分切除が行われます。
乳がん
罹患率は女性の癌の中で1位ですが、死亡数では5位です。30歳代から増加をはじめ、40歳代後半から60歳代後半まで横ばいで、その後は次第に減少します。近年乳癌にかかる人数も亡くなる人数とも増加しています。
【症状】
早期では無症状で、その場合多くは乳がん検診で見つかります。
進行してくると乳房のしこりや皮膚のひきつれ、発赤、乳頭からの血の混じった分泌、わきのリンパ節の腫れなどで気づくこともあります。
【治療】
北海道がんセンター乳腺外科と連携し手術、抗がん剤治療、内分泌療法、放射線治療など患者さんに最適と思われる治療を選択して行っております。
【手術】
多くの場合、腫瘍周囲の組織を含めて切り取る乳房温存手術を行っております。できるだけ乳房の形状が崩れないように残存乳房を寄せるようにしています。脇の下にある代表的なリンパ節を小さな創で採取して術中にがんの有無をチェックするセンチネルリンパ節生検を行い、そこにがんの転移がない場合は腋窩リンパ節郭清を省略することで、体への負担を少なくしています。乳房温存手術の後は多くの場合、局所再発を減らす目的で残存乳房に放射線治療を行います。切除した標本から、がん細胞のホルモン受容体発現などをチェックし、その後の治療法を決定していきます。
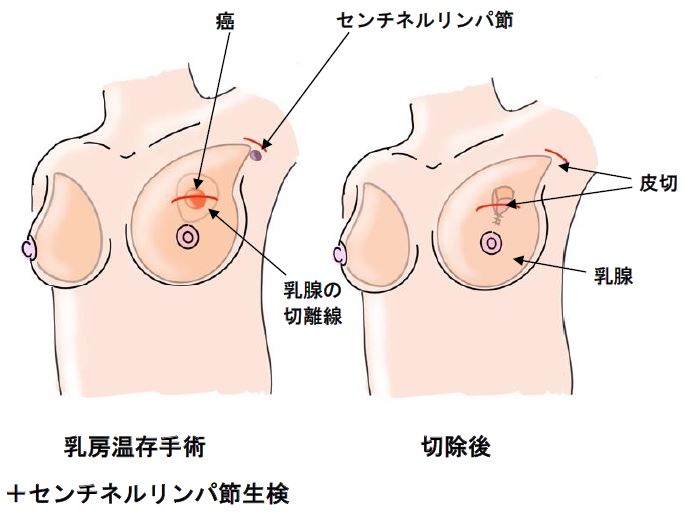
診療実績
( )鏡視下手術数
| 項目名 |
H29年 (2017) |
H30年(2018) |
H31年(2019) |
R2年(2020) |
R3年(2021) |
R4年(2022) |
R5年(2023) |
R6年(2024) |
|---|---|---|---|---|---|---|---|---|
| 手術件数 | 441 (186) | 466 (234) | 530 (281) | 573 (329) |
546(275) |
570 (340) |
669(408) | 634(388) |
| 食道癌 | 4(4) | 2 ( 0) | 0 ( 0) | 2 ( 2) | 1 ( 1) | 1 (1) | 2(2) | 3(3) |
| 胃癌 | 26(9) | 21( 8) | 20( 9) | 21( 6) | 23 ( 6) | 20 (11) | 24(10) | 14(7) |
| 大腸癌 | 48(39) | 53(38) | 72(49) | 69(47) | 65 (50) | 64 (42) | 74(63) | 75(60) |
| 肝癌 | 21(0) | 15( 0) | 14( 0) | 23( 0) | 14 ( 1) | 16 (0) | 16(7) | 18(12) |
| 胆道癌 | 4(0) | 10 ( 0) | 6 ( 0) | 14 ( 0) | 10 ( 0) | 3 (0) | 6(0) | 9(0) |
| 膵腫瘍 | 11(0) | 7 ( 0) | 14 ( 0) | 20 ( 0) | 20 ( 2) | 15 (2) | 16(6) | 24(1) |
| 胆石症 | 48(45) | 60(53) | 77(73) | 91(87) | 80 (79) | 109 (104) | 105(104) | 94(89) |
| 鼠径ヘルニア等 | 49(7) | 54(7) | 50(14) | 46(11) | 43 (10) | 51 (20) | 94(49) | 78(39) |
| 虫垂炎 | 27(21) | 52(48) | 41(38) | 38(37) | 35 (35) | 47 (47) | 50(49) | 46(45) |
| 腸閉塞 | 29(0) | 18(4) | 17(5) | 26(3) | 28 (4) | 18 (4) | 20(2) | 33(9) |
| 甲状腺・副甲状腺 | 12 | 8 | 9 | 7 | 11 | 11 | 10 | 7 |
| 乳癌 | 8 | 4 | 6 | 10 | 14 | 18 | 14 | 13 |
| 肺癌 | 29(27) | 42(41) | 58(55) | 48(48) | 48 (48) | 59 (59) | 60(58) | 72(72) |
| 気胸・呼吸器疾患 | 31(25) | 22(22) | 27(22) | 33(33) | 21 (21) | 36 (35) | 43(31) | 38(32) |
| 透析シャント造設 | 16 | 32 | 31 | 31 | 39 | 50 | 38 | 35 |
| ロボット支援手術肺 | 26 | |||||||
| ロボット支援手術大腸 | 22 |
医師紹介
| 数井 啓蔵 | 副院長 | 日本外科学会認定医・専門医・指導医 日本消化器外科学会専門医・指導医 日本消化器外科学会消化器がん外科治療認定医 北海道外科学会評議員 |
| 正村 裕紀 | 統括診療部長 |
日本外科学会認定医・専門医・指導医 |
| 若山 顕治 | 医長 |
日本外科学会専門医・指導医 |
|
財津 雅昭 |
医長 | 日本外科学会専門医 日本消化器外科学会専門医 日本消化器外科学会消化器がん外科治療認定医 日本内視鏡外科学会技術認定医 |
| 磯川 真里奈 | 医師 | |
| 城ノ口 悠生 | 医師 |